Нарушение осанки у детей
Содержание:
- Причины возникновения плоскостопия
- Принципы гимнастики при сколиозе
- Через 10-14 дней
- Виды вальгусной деформации стоп
- Рекомендации по лечению дома
- Период восстановления
- Помощь специалистов Гарант Клиник
- Лечение 3-й и 4-й степени сколиоза
- Варусная установка стоп
- Методы лечения
- Короткоо болезни
- Секреты массажной техники при вальгусе
- Где и как лечат вальгусную деформацию стопы
- Физиотерапия при вальгусной деформации стопы
Причины возникновения плоскостопия
У маленьких детей свод обычно не виден из-за сильно развитых мягких тканей стоп и подкожно жировой клетчатки. С возрастом своды постепенно развиваются, формируя правильную постановку стопы.
Плоскостопие возникает по разным причинам, включая:
- травмы или повреждения сухожилия задней большеберцовой мышцы;
- генетическое наследование: плоскостопие может передаваться по наследству от родителей детям;
- проблемы с иннервацией: некоторые состояния, например, расщелина позвоночника, церебральный паралич или мышечная дистрофия, могут вызывать плоскостопие;
- врожденные нарушения: плоскостопие может возникнуть из-за аномалии, присутствующей во время рождения;
- неудобную обувь: ношение узкой или маленькой, жесткой обуви, высоких каблуков в течение длительного времени может вызвать плоскостопие;
- артрит или другие заболевания скелета.
Иногда чрезмерная нагрузка на стопу, мышечный дисбаланс, давление из-за веса тела также могут вызвать уплощение естественного свода стопы.
Принципы гимнастики при сколиозе
Одним из ключевых видов упражнений при сколиозе позвоночника в домашних условиях является гимнастика. Она подразумевает развивающиеся (улучшают физразвитие) и специальные (корректирующие) упражнения. Детально рассмотрим второй тип. Их задача — сформировать правильную осанку, исправить нарушения позвоночника.
Виды гимнастических упражнений:
- стоя перед зеркалом;
- поддержание правильной осанки, стоя у вертикальной плоскости;
- работая под руководством инструктора;
- прохождение курса массажа.
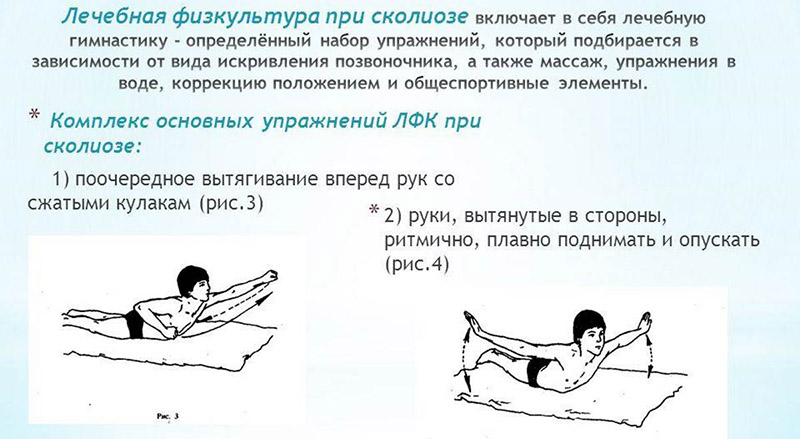
Гимнастика начинается с разгрузки позвоночника. Сначала выбирается тип начального положения. Это упражнения, которые выполняются лёжа. Спустя время добавляются упражнения стоя.
Через 10-14 дней
В этот период швы снимают, либо, если врач использовал рассасывающийся шовный материал, они исчезают сами по себе. С этого момента можно начинать профилактику патологического рубцевания. Чтобы шов после операции был тонкий, ровный и незаметный, можно использовать пластыри и гели на основе силикона: «Кело-Кот», «Дерматикс».
Поскольку длительная неподвижность способствует венозным тромбозам и тромбоэмболиям, в этот период врач может назначить средства, снижающие свертываемость крови, например «Аспирин Кардио» или «Тромбо-Асс». На ноги лучше надеть компрессионные чулки (существуют модели без носка и пальцев).
Виды вальгусной деформации стоп
Говоря обывательским языком, вальгусная деформация стопы у детей – патология, которая проявляется уплощением стопы и ее «заваливанием» в направлении ко второй пятке. Пятка при этом опирается на поверхность своим внутренним краем, и появляется Х-образное искривление голеностопных суставов, которое и называется вальгусным.
Вальгусную стопу классифицируют в зависимости от причины ее развития, что в дальнейшем влияет на подходы к лечению:
- статическая (проявление нарушений осанки);
- структурная (врожденная патология – вертикальное расположение таранной кости);
- компенсаторная (укороченное ахиллово сухожилие, косое расположение голеностопного сустава);
- паралитическая (последствием перенесенного энцефалита или полиомиелита);
- спастическая (малоберцово-экстензорные мышечные спазмы);
- гиперкоррекционная (неправильное лечение косолапости);
- рахитическая;
- травматическая.
Стадии заболевания и проявления
Тактика и длительность лечения прямо зависят от степени тяжести заболевания. Её определяют соответственно деформации, которая отображается в конкретных цифрах. Большую их часть определяют рентгенологически. Итак, есть три степени тяжести:
- Легкая: высота продольного свода – 15-20 мм, угол наклона пятки – до 15°, угол высоты свода стопы – до 140°, угол отклонения переднего отдела стопы – 8-10°, заднего отдела – до 10°. Правильная обувь и массаж при вальгусе стоп у ребенка легкой степени приводят к полной коррекции;
- Средняя: высота продольного свода – до 10 мм, угол наклона пятки – до 10°, угол высоты свода стопы – 150-160°, угол отклонения переднего отдела стопы – до 15°, задний отдел находится в вальгусном положении, до 20°. Требуется длительное консервативное лечение;
- Тяжелая: высота продольного свода – 0-5 мм, угол наклона пятки – до 15°, угол высоты свода стопы – 160-180°, отклонение переднего и вальгусное положение заднего отдела стопы – более 20°. Лечение длительное, нередко требуется хирургическое вмешательство.
При легкой стадии клинические проявления патологии практически отсутствуют. Можно заметить небольшое отклонение голени к середине в положении стоя, со сведенными вместе ногами. Опора стопы больше приходится на внутреннюю часть стопы, а не на внешнюю, особенно хорошо это видно со стороны пятки.
При средней степени тяжести отклонение более заметно, отмечаются боли при длительных нагрузках на ноги (длительная ходьба или стояние в одном положении). При тяжелой степени боль постоянная, а отклонения голени и оси стопы явно бросаются в глаза.
Рекомендации по лечению дома
С помощью парафиновых сапожек лечат:
- последствия травм (ушибов, вывихов, растяжений);
- различные воспаления, если они не сопровождаются образованием гноя;
- простудные недуги;
- повышенный тонус ножных мышц;
- неврологические расстройства;
- плоскостопие у детей (подробнее в статье: методика массажа ног при плоскостопии у детей и тематическое видео);
- нарушения опорно-двигательного аппарата.
При спастических парезах нижних конечностей у детей парафиновую смесь прикладывают исключительно к проблемному участку ног. Если малыш боится вставать на ножки, а в движениях заметна слабость, теплолечение можно применить для формирования необходимых двигательных навыков.
Лечебные манипуляции с применением парафина следует проводить только при назначении врача. При отсутствии показаний сапожки нанесут вред растущему организму.
Гипертонус мышц у новорожденного является показанием к применению парафиновых сапожек, а вызвать его могут следующие недуги:
- гипоксия (кислородное голодание плода);
- сильный токсикоз у матери при беременности, особенно в первом триместре;
- гипертонус матки;
- инфекционные заболевания матери во время беременности;
- поздние или ранние роды.
Противопоказанием к применению парафина или озокерита может стать:
- повышенная температура тела;
- нагноения при воспалительных процессах;
- сыпь, зуд на месте, где необходимо сделать прогревание;
- нарушения термического восприятия кожи;
- обострения при ОРВИ и ОРЗ.
Когда происходит перепад температур, у детей легко может развиться простуда. Перед тем как делать прогревание ребенку самостоятельно, проконсультируйтесь с врачом, чтобы узнать, нет ли противопоказаний.
Итак, делая процедуру дома, не выводите ребенка на улицу, не купайте в течение трех-четырех часов после прогревания. Обязательно контролируйте температуру горячего парафина, она не должна превышать 42° C.
Прогреваться парафином разрешено хоть ежедневно. Ребенок может захотеть пить – это нормально.
Сделать парафиновые сапожки можно самостоятельно в домашних условиях. Для этого необходимо приобрести специальный аптечный парафин, который полностью очищен от всех посторонних веществ и примесей. Для достижения необходимой консистенции парафин разогревают на водяной бане, после чего теплый равномерно перемешанный состав наносят на ноги больного. Толщина слоя должна составлять примерно 1 см.
Оптимальная температура нанесения парафина определяется его консистенцией – вещество должно легко лепиться и плотно прилегать к стопе. Из парафина лепят своеобразный сапожок, после чего каждую ногу пациента плотно оборачивают пищевой пленкой. Поверх озокеритового сапожка и пленки следует надеть теплый шерстяной носок.
Это позволит надолго сохранить температуру парафина, который равномерно прогревает все структуры стопы примерно на 2 градуса. Держать ноги в парафиновых сапожках следует около 15 минут, после чего состав аккуратно удаляется. Выполняя процедуру правильно и регулярно, можно добиться заметного улучшения состояния стоп уже через 12-14 дней.
Терапия вальгусной деформации стоп проводится целым комплексом мероприятий.
Период восстановления
Вставать можно на следующий день после операции по коррекции вальгусной деформации большого пальца, но делать это лучше только для того, чтобы сходить в туалет, передвигаясь в специальной ортопедической обуви. Лучше всего максимально соблюдать постельный режим. Оперированная нога должна находиться в приподнятом положении, выше уровня сердца. Это будет способствовать оттоку крови и лимфы от оперированной ноги и уменьшит отеки.
До снятия швов на повязку ни в коем случае не должна попадать вода. Поэтому при гигиенических процедурах ногу нужно замотать в полиэтилен, а лучше на это время ограничиться локальными омовениями.
Есть два принципиально разных врачебных подхода к контролю в этот период. Одни доктора считают, что лучше перестраховаться, и приглашают пациентов на перевязки, во время которых смотрят на состояние раны. Другие считают, что совершенно незачем заставлять человека после операции добираться до клиники, чтобы снять повязку, посмотреть и наложить новую: чаще всего восстановление после вальгусной операции вмешательства не требует.
Помощь специалистов Гарант Клиник
Лечебная гимнастика достаточно эффективный способ борьбы с шишкой на пальце ноги на первых этапах образования патологии, однако на второй и третьей стадии болезни физические упражнения не помогут. В такой ситуации необходимо оперативное вмешательство.
Современный медицинский центр «ГарантКлиник» проводит операции по удалению вальгусной деформации при помощи лазерных технологий. Квалифицированные специалисты быстро, аккуратно и безболезненно избавят вас от косточек на ногах пальцев, используя современное медицинское оборудование. Управляет современными аппаратами для лазерной хирургии только специалисты высочайшей категории, а сама процедура абсолютно безболезненна и не требует специфической подготовки.
Удаление косточек на ногах – инновационная технология, обладающая массой преимуществ: отсутствие необходимости общего наркоза, минимальные надрезы и потеря крови, великолепный результат с эстетической точки зрения. Еще одним плюсом метода становится короткий реабилитационный период, во время которого наши специалисты также будут наблюдать и поддерживать пациента.
Лечение 3-й и 4-й степени сколиоза
Здесь необходима регулярная гимнастика с массажем, корсет, возможно даже проведение операций. Врач-ортопед индивидуально, но обязательно назначает комплекс лечебных движений. ЛФК нужно выполнять минимум 3 раза в неделю, а лучше чаще. Для детей, имеющих третью степень искривления, противопоказан бег, приседания, кувырки, поднятие тяжестей, подвижные игры. В основном врач назначает упражнения лёжа. Если угол искривления превышает 50 градусов, необходима операция.
Правила использования ЛФК при сколиозе
- Сначала разминка, чтобы хорошо разогреть мышцы
- Обязательно присутствие небольшого темпа.
- Упражнения исключают тяжёлые предметы (допускается лишь использование соляных мешочков).
- Начать занятия лечебной физкультурой только после предписания врача.
Варусная установка стоп
Варусная деформация стоп
– заболевание, выраженное в искривлении сводов и оси стопы. При этом сами стопы «смотрят» внутрь, а нагрузка распределяется неравномерно, отдавая предпочтение внешней части стопы. Варусная установка стоп напоминает косолапость, но следует различать эти два заболевания, т.к.косолапость – врожденное заболевание, а варусные стопы, как правило, формируются в первые годы жизни при стечении неблагоприятных обстоятельств и отсутствии профилактики. К данным обстоятельствам относятся:
- Плоскостопие
- Ослабленный организм (например, в силу перенесенных заболеваний)
- Заболевания обмена веществ (рахит и др.)
- Эндокринные заболевания (диабет, нарушения работы щитовидной железы и т.д.)
- Заболевания костной системы
- Травмы ступней
- Генетическая предрасположенность
Помимо этого, варусная установка стоп может быть спровоцирована использованием неудобной или неправильно подобранной обуви, которое приводит к неравномерному распределению нагрузки на стопы, вызывая деформацию.
Искривления такого рода развиваются довольно медленно. В начале человек испытывает трудности при подборе удобной обуви, затем появляются боли в стопах. Постепенно происходит приведение передних отделов стопы, пальцы группируются и сгибаются, что затрудняет кровоснабжение и иннервацию этой области.
Данное заболевание встречается довольно часто у детей. При этом следует помнить, что варусные стопы могут быть обусловлены гипертонусом новорожденного, и в этом случае такая деформация считается нормой вплоть до трехмесячного возраста.
Варусная деформация стопы у детей формируется вследствие того, что стопа при ходьбе устанавливается неправильно, тяжесть тела распределяется неравномерно, что приводит к потере способности стопы к колебательным движениям. Таким образом, уменьшается способность стопы амортизировать удары, что ведет к неловкой походке носками внутрь. Впоследствии нарушается подвижность в голеностопном суставе, изменяется состояние мелких мышц и связок стопы (происходит сокращение одних связок и растяжение других). Такой малыш плохо бегает и часто падает, а также неловко прыгает.
Лечение варусных стоп – процесс долгий и очень сложный. Если заболевание удалось распознать на ранней стадии развития, то лечение будет включать в себя:
- Лечебную гимнастику, направленную на коррекцию формы стопы и укрепление мышц
- Физиотерапевтические процедуры
- Использование ортопедических стелек, супинаторов, стяжек и корректоров
- Комплексный массаж ног, который включает в себя массаж поясничной и ягодично-крестцовой областей, а также массаж задней поверхности ног.
Если консервативное лечение не привело к улучшению, прибегают к хирургическому вмешательству. В настоящее время операции по коррекции суставов стоп проводятся на высоком уровне с применением методики «малотравматичной коррекции сустава». Восстановительный период после операции включает всего несколько дней. После хирургического вмешательства больному назначают массаж ног и специальные упражнения для закрепления эффекта.
Варусная установка стоп может быть предупреждена с помощью специальных профилактических мер:
- Профилактический осмотр у ортопеда
- Использование рациональной обуви.
Для профилактики у детей необходимо следить за правильной постановкой стоп при ходьбе и стоянии у ребенка вплоть до трех лет, когда этот навык уже сформируется и выработается до автоматизма.
Методы лечения
Хорошо известно, что запущенные случаи плоскостопия нередко влекут за собой глубокое расстройство здоровья и даже приводят к инвалидности. Кроме того, плоскостопие создает некоторые ограничения в выборе профессии. В связи с тем, что стопа играет исключительно важную роль при стоянии, ходьбе, беге, прыжках, больным плоскостопием не подходят профессии, связанные с указанными движениями. Примером таких профессий могут служить парикмахер, продавец, официант, оперативник, военный, хирург…Все специалисты единогласны: лечение плоскостопия более трудная задача, чем его предупреждение. Однако немало детей страдают от этого недуга именно из-за не принятых вовремя мер профилактики и лечения. Вот почему очень важны ранее обращение к врачу и профилактические осмотры детского ортопеда
Для профилактики плоскостопия очень важно ношение правильно подобранной обуви. Не позволяйте носить ношеную обувь другого ребёнка
Внутренний край обуви должен быть прямым, чтобы первый палец стопы не отводился вовнутрь, каблук не более 1-2 см для детей до 2 лет, не более 3-4см от 3 лет. Большое значение уделяется ношению ортопедических стелек, как серийных, в лёгких случаях плоскостопия, так и индивидуально изготовленных, при тяжёлых деформациях. При использовании супинаторов рекомендуется не постоянное ношение. В первый день носите супинаторы не более одного часа, второй и все последующие дни увеличивайте срок привыкания на полчаса. Обувь должна быть достаточно просторной и глубокой. Помните, что слишком узкая, тесная, жесткая обувь может уменьшить или свести на нет эффект ортопедических супинаторов и даже вызвать повреждение стопы.
Не торопите малыша вставать на ноги и делать первые шаги, он сам должен быть готов к этому важному этапу, ограничивайте длительное стояние малышей. Лечение плоскостопия является комплексным, важными компонентами которого являются физические упражнения, ЛФК, закаливание, двигательный и гигиенический режимы
В профилактике важны регулярность, правильный выбор обуви, полезна ходьба босиком по неровной поверхности, катание на лыжах, плавание.
Существует огромное количество физических упражнений, направленных на лечение плоскостопия. Для эффективности занятий важна заинтересованность детей в выполнении этого комплекса упражнений. Но как заинтересовать ребенка? Ведь выполнение хоть и идеально подобранных друг к другу упражнений зачастую, в силу возрастных особенностей, надоедает ребенку. А это, естественно, отражается на качестве выполнения упражнений и неизбежно приводит к снижению эффективности лечения. Превратите гимнастику в игру. Сюжетные игры и занятия способствуют удовлетворению творческого воображения детей. Придумайте игры с элементами таинственности, неожиданности, игры с прятанием и угадыванием.
Для предупреждения плоскостопия полезны специальные физические упражнения для стоп. Они развивают связочный аппарат стопы. Также полезен и массаж. При этом не надо бежать к массажисту. Для этой цели можно использовать обычные бухгалтерские счеты и подобные им роликовые дорожки, «мячики-ежики», роликовые палки, коврики с резиновыми шипами, коробки с фасолью или керамзитом и т.д.
Короткоо болезни
Недуг представляет собой искривление лодыжек внутрь, свод стопы заваливается, из-за чего форма ног напоминает букву Х. Изменениям подвергается не только ноги, в запущенных случаях деформируется позвоночник.
Обнаруживаетсявальгус стопы после 1 года, когда ребенок начинает ходить. Причинывозникновения нередко связаны с врожденными нарушениями мышц, связок. Иногдадефект развивается на фоне травм, ранней постановки на ноги или из-за ожирения.
Симптомы:

- Жалобы ребенка на боли при ходьбе в ногах и спине.
- Изменение походки (опора производится на внешнюю сторону стопы).
- Шарканье.
- Быстрая утомляемость.
- К вечеру возможно появление отеков стоп и судороги икроножныхмышц.
Часто родителиобращают внимание на неравномерное стаптывание обуви. Недуг требуетобязательного обращения к ортопеду
Специалист не только установит точныйдиагноз, но и даст рекомендации по коррекции и лечению
Недуг требуетобязательного обращения к ортопеду. Специалист не только установит точныйдиагноз, но и даст рекомендации по коррекции и лечению.
Секреты массажной техники при вальгусе
Массаж при вальгусе стоп является неотъемлемой частью терапевтического комплекса. Курс длится 2 недели. Периодичность терапии определяется с учетом тяжести состояния для каждого пациента отдельно. Процедуры способствуют:
- расслаблению мышц;
- растягиванию и укреплению связок;
- улучшению кровообращения.
Для исправления ситуации бесполезно работать только со стопами. Их деформация влияет и на позвоночник. Медики рекомендуют начинать лечение вальгусной деформации с массажа спины (выше пояснично-крестцового отдела). Очень хороший результат достигается при I стадии вальгусной деформации стопы. При варикозе нижних конечностей массаж противопоказан.
Обычно врач назначает типичную для данного диагноза технику. Она же является наиболее эффективной. Порядок выполнения процедуры следующий:
- Сначала следует прогреть спину. Ее гладят, а потом слегка растирают кончиками пальцев. Позвоночник трогать нельзя.
- Затем переходят к воздействию на мышцы. Их следует прогреть и размять. Для этого используется гребнеобразная техника.
- Переходим на пояснично-крестцовую область. Тут применяется та же техника, что и на спине, но движения энергичнее и направлены от центра к бокам и вниз.
- В ягодичной области похлопывания чередуются с круговыми поглаживаниями. Направление движений совпадает с ходом тока лимфы и идет от подколенных впадин наверх и в стороны.
- Над голенями работают щипцеобразными движениями по направлению от ахиллова сухожилия до подколенной ямки.
- Стопу массируют начиная с кончиков пальцев. Внутреннюю ее часть интенсивно гладят. Затем идут поперечные движения. С их помощью как бы формируют физиологически правильный свод.
Массажист должен работать теплыми руками. По наружной стороне ног допускается применение растягивания и вибрации. На внутренних поверхностях следует работать интенсивнее: использовать обе руки, внедрять ударные приемы. С коленными чашечками обращаются аккуратно: сильное или резкое воздействия недопустимы. После обработки каждой зоны ее успокаивают поглаживанием.
Где и как лечат вальгусную деформацию стопы
Начальные формы халюс вальгус поддаются консервативному (безоперационному) лечению, основная цель которого — устранить симптомы и замедлить прогрессирование патологии
Вальгусная деформация стопы прогрессирует медленно, развиваясь в течение многих лет, поэтому пациенты зачастую не обращают внимание на симптомы, характерные для начальной стадии заболевания
В основном к врачу обращаются на второй или третьей стадиях, когда у основания большого пальца появляется косточка-шишка, причиняющая боль. В таком случае устранить разросшуюся костную ткань можно только хирургическим (оперативным) способом. Этого можно избежать и провести лечение деформации пальцев стопы с помощью консервативных методов (без операции), если обратиться к специалисту вовремя.
При позднем обнаружении и значительных отклонениях сустава большого пальца стопы от нормального положения избирается хирургическая (операционная) тактика лечения. Определить, какой из видов терапии даст оптимальный результат именно в вашем случае, можно после консультации с профильным врачом.
В нашей клинике ведут прием опытные специалисты, которые помогут выбрать тактику лечения при любой степени вальгусной деформации первого пальца стопы.
Физиотерапия при вальгусной деформации стопы
Физиотерапия – дополнительная составляющая, призванная уменьшить или купировать полностью болевые синдромы, восстановить подвижность суставов стопы, активизировать основные обменные процессы, снизить риск проявления осложнений
Важно помнить, что процедуры неэффективны, если пытаться лечиться только с их помощью. Реабилитация даст улучшения в случае, когда правильно подобран комплекс мероприятий
Спектр методов физиотерапии при выраженной деформации стопы необыкновенно широк. Пациенту с вальгусной стопой могут рекомендовать ударно-волновую, грязевую терапию, коррекцию с помощью лазера, лечение ультразвуком, магнитами, электрофорезом, синусно-модулированными токами. Максимальным физиотерапевтическое воздействие будет при 1 и 2 стадии халюс вальгус.
Ударно-волновая терапия (УВТ) – основана на применении волн акустической природы по принципу безвредного «удара-отталкивания». Проникая сквозь ткани мышечной системы, волны положительно действуют на кости, хрящи, суставы. Способны убирать застойные явления халюс вальгус, усиливать обмен веществ, кровоток и насыщение кислородом.
Лазер – сравнительно новая процедура. В основе лежит воздействие лазерного излучения и тепла на клетки поврежденного участка стопы (высвобождаются кальций-ионы, активнее всасывается белок фибрин из плазмы крови, стимулируется кровообращение). Помогает устранить отеки и воспаления, способствует исчезновению наростов.
Ультразвук также широко применим для избавления от данного вида деформации. Желаемого терапевтического эффекта добиваются путем местного прогревания под действием аппарата, в мышцах и суставах стимулируется усиленная выработка коллагена, пропадают отеки и покраснения.
Лечение вальгусной стопы грязями основано на тепловом воздействии. Лечебные грязи нагревают и прикладывают компрессом на пораженный участок. Метод дает больший эффект в сочетании с массажем. По механизму воздействия (как согревающий компресс на вальгусную стопу) похожи аппликации парафина и озокерита.
Магнитотерапия – физиотерапевтическое действие осуществляется при помощи магнитного импульса, который ускоряет циркуляции крови в определенных участках, снижает болевой синдром, оказывает противовоспалительное действие.
Электрофорез – комбинированный ввод лекарственного вещества (к примеру, необходимого организму кальция) на нужную область посредством тока.
Электростимуляция – метод лечения с применением стимуляции мышц токами. Помогает убрать боли и нормализовать работу мышц.
Подобрать подходящий тип физиотерапии при разновидностях деформации стопы самостоятельно невозможно. Дело в том, что каждая методика по-разному эффективна, и, помимо оздоравливающих элементов, предполагает и противопоказания. Выбор вида воздействия, продолжительности курса, коррекция лечения остается за физиотерапевтом.