Путь от зиготы к бластоцисте
Содержание:
- Современные тенденции успешной подсадки эмбрионов
- Выбор оптимального момента для подсадки эмбриона
- Два ключевых фактора, оказывающих влияние на эффективность ЭКО
- Способы улучшения качества эмбрионов при проведении ЭКО
- Преимущества переноса бластоцисты в ЭКО
- Таким образом, витрификация позволяет:
- Причины отмены переноса эмбрионов
- Она играет очень важную роль:
- Стадия зиготы – ооцита
- Каким образом при ЭКО происходит оценка качества эмбрионов
- Классификация эмбрионов на стадии бластоцисты.D.Gardner, et al., 1999.
- ПГТ-а эмбриона при ЭКО
- Презигота и зигота
- От чего зависит качество эмбрионов
- ЗДОРОВЫ ЛИ ДЕТИ РОЖДЕННЫЕ В РЕЗУЛЬТАТЕ ЭКО?
- Формирование
- Классификация пятидневных эмбрионов или бластоцист
- День пятый
- Влияет ли возраст женщины на качество яйцеклеток?
- День четвертый
- Как улучшить шансы на успешное проведение ЭКО?
- Кому нужна криоконсервация эмбрионов?
- Обследования перед ЭКО
- Стереотипы о детях, рожденных с помощью ЭКО
Современные тенденции успешной подсадки эмбрионов
Как подготовиться к успешному ЭКО? Необходимо соблюсти 5 правил:
- Продленная культивация до 5 суток и, при необходимости, провести ПГД – предимплантационную диагностику. ПГД позволяет оценить качество генетического материала и числовой набор хромосом клеток зародыша.
- Селективная подсадка одной бластоцисты. Выбирают один, самый лучший эмбрион на подсадку. Риски многоплодной беременности при ЭКО высоки и пациентка может потерять долгожданную беременность в середине срока вынашивания.
- Для трансфера использовать мягкие, биологически инертные (нетоксичные) катетеры, неспособные навредить эмбриону. Катетеры с такими характеристиками позволяют быстро и деликатно поместить эмбрион в полость матки. Проникновение в матку с целью подсадки происходит в 2 этапа. Первый – полым катетером, более жестким, врач проходит цервикальный канал. Второй – мягким катетером, сквозь отверстие в первом катетере, вводится зародыш вместе с жидкостью для культивации в полость матки. Это происходит очень плавно, без резких движений.
- Назначение вагинальных форм прогестерона, чтобы поддержать имплантацию (до подсадки) и постимплантационный период развития беременности. После пункции фолликулов врач подбирает дозировку прогестерона. Нельзя заменять или отменять его назначение самостоятельно. Этот гормон способствует открытию окна имплантации и от него зависит успех подсадки эмбрионов. Кроме этого, препарат обладает токолитическим эффектом – происходит расслабление матки.
- Использование низкомолекулярных форм гепарина для профилактики тромбообразования и улучшения кровообращения в микрососудах, окружающих и питающих эмбрион, начиная с момента прикрепления. Пациентам с гиперстимуляцией яичников, привычной невынашиваемостью, повышенной свертываемостью крови гепарин назначают в терапевтических дозах.
Выбор оптимального момента для подсадки эмбриона
Как правило, в клиниках по лечению бесплодия практикуется подсадка эмбриона на вторые или третьи сутки после культивирования. На практике не было выявлено существенного влияния на результат беременности при переносе на вторые или на третьи сутки. Момент выбирают, исходя из анализа интенсивности, а также равномерности дробления эмбрионов. В случае, если на вторые сутки выбор сделать не получается – подсадка выполняется на следующий день.
Пациентке советуют предварительно позвонить в центр по лечению бесплодия и уточнить, как происходит оплодотворение яйцеклетки. Врач сообщает, когда ей следует подойти для процедуры переноса эмбрионов в матку.
Два ключевых фактора, оказывающих влияние на эффективность ЭКО
- На 80% эффективность ЭКО зависит от «качества» эмбриона, переносимого в полость матки.
- На 20% эффективность ЭКО зависит от состояния эндометрия или, говоря другими словами, от его готовности принять эмбрион или нет.
На сегодняшний момент, пожалуй, второй фактор является наиболее уязвимым, т. е. менее предсказуемым. Этому есть объяснения.
Сегодня наука значительно продвинулась в области изучения «качества» эмбрионов. В Клинике «ЭмбриЛайф» существуют новейшие, современные методы исследования эмбрионов, которые уже успели себя зарекомендовать с лучшей стороны. Безусловно данные технологии способны значительно повлиять на эффективность процедуры ЭКО, но только лишь с точки зрения оценки «качества» эмбрионов.
Остается вопрос по состоянию эндометрия. Несомненно, его можно «подготовить» для проведения процедуры ЭКО, но повлиять на развитие ситуации после пересадки эмбриона в полость матки, спрогнозировать дальнейший результат — невозможно.
Способы улучшения качества эмбрионов при проведении ЭКО
Качество бластоцист, полученных в лабораторных условиях, зависит от полноценности родительских половых клеток. На их здоровье влияет множество факторов:
- внешние: плохая экология, стрессы, радиация, регулярная смена часовых поясов, работа на вредном производстве;
- внутренние: избыток или недостаток массы тела, прием гормонов для стимуляции овуляции, ослабленный иммунитет, нездоровый образ жизни, заболевания репродуктивной системы, при которых может ухудшиться качество ооцитов, возраст 35 лет и более;
- правильная подготовка к ЭКО: родителям следует пройти рекомендованные репродуктологами обследования.
Все это значит, что для улучшения качества эмбрионов будущим родителям следует позаботиться о собственном здоровье и самочувствии. Подготовку к ЭКО следует начинать за 2-3 месяца до сбора биоматериала, поскольку мужские половые клетки созревают около 70 суток.
Важно соблюдать следующие условия:
- исключить проживание в неблагоприятных с экологической точки зрения районах;
- избегать стрессовых ситуаций;
- правильно питаться: в меню должны быть диетические, легко усваиваемые блюда, белковые продукты (вегетарианство снижает качество половых клеток);
- исключить вредные привычки;
- скорректировать вес.
Преимущества переноса бластоцисты в ЭКО
- При естественной беременности, 2-3 дневной эмбрион обычно находится в маточной трубе не в полости матки.Эмбрион продолжает свое развитие и, обычно, через 80 часов после овуляции достигает матки
- Имплантация эмбриона начинается обычно 2-3 дня спустя, после формирования бластоцисты и ее хэтчинга
- Поэтому, если in vitro культивирование позволяет иметь здоровую бластоцисту, перенос эмбрионов осуществляется на 5-ый день:
- Перенос бластоцисты в программе ЭКО снижает риск множественной беременности
- Многие из 2-3 дневных эмбрионов не имеют способности развиваться до стадии бластоцисты, тем не менее нет 100% достоверных методов, позволяющих полностью предсказать, что перенесенный эмбрион (-ы) на 2-3 день не будет в дальнейшем развиваться адекватно в полости матки. Порой из «некрасивого» эмбриона 2-3 дневного развития родится прекрасный ребенок!
- В настоящее время имеются высокотехнологичные специальные среды для культивирования эмбрионов, что обеспечивает высокий уровень формирования бластоцисты.
Таким образом, витрификация позволяет:
- избежать многоплодной беременности;
- сохранить нормальные жизнеспособные эмбрионы,оставшиеся после цикла ЭКО для последующего переноса;
- родить второго и третьего ребенка без стимуляции в естественном цикле;
- осуществлять программы донорства гамет и эмбрионов;
- сохранить эмбрионы и гаметы у пациентов, проходящих лечение рака;
- сохранить яйцеклетки по другим медицинским показаниям (напр., когда женщина страдает прогрессирующим эндометриозом, у нее нарушается функция яичников и количество яйцеклеток хорошего качества снижается);
- транспортировать биологический материал на любые расстояния.
Все это значительно увеличивает результативность процедуры ЭКО, сокращает ее стоимость и затрачиваемое время и дает возможность оказать помощь большему количеству семей, желающих иметь ребенка.
Причины отмены переноса эмбрионов
Репродуктологи могут отменить перенос по следующим причинам:
- Гиперстимуляция яичников или синдром СГЯ. Получение более 20 яйцеклеток на пункции, появление симптомов СГЯ: одышка, отеки, увеличение размеров живота – это очень серьезные поводы для отмены переноса.
- Гиперплазия эндометрия – реже встречающаяся причина отмены. Какой должен быть эндометрий для подсадки эмбриона? Размер его должен быть 9-12 мм. Превышение толщины эндометрия более 14 мм делает его пышным, но для имплантации он непригоден. У него нет возможности превратиться в секреторный эндометрий – окно имплантации не откроется. Эффективный способ улучшить эндометрий перед подсадкой эмбриона – перенести процедуру во времени, используя криоконсервацию. Параллельно необходимо выяснить причину и провести лечение (терапевтическое или хирургическое).
- Повышение уровня прогестерона в день назначения триггера овуляции (значения выше 10–20 нмоль/л) снижает вероятность «синхронизации» подсадки в открытое имплантационное окно. Низкий уровень прогестерона позволяет врачам с помощью назначения лекарственных форм прогестерона «открывать» окно имплантации самостоятельно. Если он высокий, значит, оно уже открыто и в этом цикле подсадка не будет успешной.
- Общие заболевания (травмы, ОРВИ и т. д.)
Она играет очень важную роль:
- после проникновения сперматозоида в яйцеклетку, оболочка изменяет свою структуру, не пропуская остальные сперматозоиды.
- облегчает транспорт оплодотворенной яйцеклетки по маточной трубе к полости матки.
Оболочка эмбриона может быть очень толстой и плотной, и это может мешать его нормальному прикреплению к стенке матки.
Считается, что у «лабораторных» эмбрионов может снижаться выделение специальных ферментов, которые растворяют оболочку, делают её тоньше, способствуя выходу эмбриона. Поэтому было разработано искусственное подобие хетчинга, которое так и назвали – вспомогательный хэтчинг.
Стадия зиготы – ооцита
День получения яйцеклеток считают нулевым, от него начинают дальнейший отсчет. Ооциты могут находиться в одной из трех стадий развития:
- GV – это незрелые клетки с хорошо различимым ядром. Количество ДНК в них 4С, оно должно уменьшиться путем расформирования лишних хромосом в полярные тельца. В норме должно остаться 1С, чтобы слиться с таким же количеством генетического материала сперматозоида.
- MI – незрелые ооциты. В них происходит растворение оболочки ядра, но количество ДНК еще не уменьшено. Первые две стадии оставляют для дозревания до третьей и проводят ИКСИ.
- MII – зрелый ооцит. В нем находится 2С ДНК, но половина хромосом вытеснена в полярное тельце. От него яйцеклетка избавится после оплодотворения.
На этой стадии эмбриона используется среда G1, которая питает его до размера 8 клеток. Проникновение сперматозоида к ооциту через 4-7 часов приводит к вытеснению лишнего генетического материала, формируется зигота.
В клетке остается ДНК матери и отца, через несколько часов происходит формирование 2 пронуклеусов. иногда образуются аномальные формы с 1 или 3 и более пронуклеусами. Такие клетки отбраковывают.
Через 5-10 часов оболочки пронуклеусов растворяются, и появляется одна митотическая пластинка – выстроенное в ряд родительское ДНК. Через 3-4 часа начнется первое деление.
Каким образом при ЭКО происходит оценка качества эмбрионов
Проверяют качество путем электронной микроскопии. В определенные промежутки времени эмбриолог оценивает состояние эмбрионов и отсеивает нежизнеспособные. В ходе проведения ЭКО и ИКСИ заполняется сводная таблица, в которой указывается количество зигот и их качество, а также изменения в течение 5-6 суток перед подсадкой.
Сводная таблица оценки качества эмбрионов
Использование репродуктивных технологий позволяет зачать даже тем парам, которые много лет безуспешно пытались самостоятельно завести ребенка. Современное оборудование и соблюдение рекомендаций врача помогают свести к минимуму вероятность неблагоприятного исхода.
Классификация эмбрионов на стадии бластоцисты.D.Gardner, et al., 1999.
Степень зрелости бластоцисты:
- 1 степень — ранняя бластоциста, полость бластоцисты меньше половины объема эмбриона.
- 2 степень — полость бластоцисты больше половины объема эмбриона.
- 3 степень — полная бластоциста. Полость полностью занимает объем эмбриона.
- 4 степень — расширенная бластоциста. Полость бластоцисты становится больше и начинает истончаться ZP.
- 5 степень — трофэктодерма ничинает проникать через ZP.
- 6 степень — вылупившаяся бластоциста, покинувшая ZP.
Внутриклеточная масса (ВКМ):
- А — плотно упакованная с большим количеством клеток.
- В — более свободная группировка среднего количества клеток.
- С — незначительное количество клеток
ПГТ-а эмбриона при ЭКО
ПГТ-а проводится в тех случаях, когда есть риск замирания беременности или рождения ребенка с умственными отклонениями и физическими особенностями. ПГТ-а не гарантирует рождение здорового ребенка, но повышает шанс на то, что эмбрион, перенесенный в матку имеет правильный набор хромосом.
ПГТ-а повышает шансы на наступление беременности. Количество циклов ЭКО/ИКСИ, требующихся для рождения ребенка, уменьшается, если при подготовке к переносу применяется ПГТ-а. Эмбрионы с генетическими аномалиями, наличием лишних хромосом или их отсутствием не пройдут сортировку, так как не смогут дать беременность.
Презигота и зигота
После соединения генетического материала донора спермы и яйцеклетки в лаборатории in vitro, путем ли их непосредственного слияния (ЭКО), или инъекционного внедрения генома сперматозоида в яйцеклетку (ИКСИ), спустя 16-18 ч. наблюдается стадия презиготы. которая представляет собой ооцит, в котором имеются женский и мужской пронуклеусы, но их генетический материал наблюдается по отдельности и еще не прошел слияние.
Врач-эмбриолог в течение первых суток оценивает, насколько адекватно состоялся процесс оплодотворения.
В норме правильно прошедший его ооцит содержит 2 видимых пронуклеуса, прочие варианты являются аномальными отклонениями и исключаются из дальнейшего культивирования.
Фаза дробления отсчитывается от вторых суток эмбриогенеза (т.е. 2-3 день). Дроблением называют синхронное клеточное деление зиготы на одинаковые бластомеры, которые обладают тотипотентностью, т.е. имеют возможности дать начало любой клетке организма.
На стадии дробления пригодность зародыша для ЭКО оценивают по степени одинаковости бластомеров: чем более они равномерны, тем он адекватнее по критериям для имплантации.
Его оценка на этой стадии развития проводится по:
- числу бластомеров (с их цифровой кодификацией);
- другим критериям, к примеру, насколько равномерны бластомеры, имеются ли фрагментации и пр. — записывается с помощью букв a, b, c, d и их сочетаний.
От чего зависит качество эмбрионов
В первую очередь качество эмбрионов зависит от полноценности половых клеток (мужских и женских).
Неблагоприятные факторы, влияющие на способность половых клеток оплодотвориться и давать здоровую беременность:
- Экология.
- Интоксикации – курение, алкоголь, бытовая химия, лекарственные препараты, растворители, бензин.
- Гинекологические заболевания – СПЯ, эндометриоз – гормональнозависимые процессы, оказывающие влияние на качество ооцитов.
- Ослабленный иммунитет.
- Хроническое переутомление.
- Избыточный вес. Происходит нарушение гормонального баланса.
- Ограничение в пище. Вегетарианство, пост создают дефицит аминокислот, витаминов, микроэлементов.
- Радиация – самый неблагоприятный фактор – нарушает физиологичность процессов деления и роста клеток организма, в особенности тех, которые быстро делятся;
- Частая смена климата и часового пояса приводят к хроническому стрессу.
- Гормональная стимуляция овуляции.
Важно! Пациенты должны полностью выполнять рекомендации врача по проведению стимуляции овуляции. Пропущенная инъекция или сделанная не вовремя – снижает вероятность получения ооцитов при пункции, качество яйцеклеток, а следовательно, и зародышей для переноса
Большое количество клеток при пункции фолликулов, в большинстве случаев, говорит об их низком качестве. Крайне редко бывает так, что из 10–15 полученных яйцеклеток оплодотворяются все и получается 10–15 бластоцист отличного или хорошего качества.
Для того чтобы улучшить качество эмбрионов для переноса перед входом в протокол ЭКО необходимо избегать неблагоприятного влияния перечисленных факторов или свести их к минимуму.
ЗДОРОВЫ ЛИ ДЕТИ РОЖДЕННЫЕ В РЕЗУЛЬТАТЕ ЭКО?
Да. За последние 20 лет было проведено колоссальное количество научных исследований, доказывающих, что дети рожденные после ЭКО и дети зачатые естественным путем, абсолютно одинаково развиваются и имеют схожее здоровье. Но необходимо понимать, что Ваши эндокринные и воспалительные заболевания, которые привели к бесплодию, могут негативно сказаться на течении беременности и родов, что создает определенные риски. Но, тем не менее, на сегодня число «ЭКОшных» детей в мире составляет более 5 млн.
Свое влияние оказывает и средний возраст женщины после ЭКО — он намного больше, чем при естественном зачатии. После 35 лет риск рождения генетически неполноценного ребенка возрастает у всех женщин без исключения!
Еще один фактор, который может сказаться на здоровье детей после ЭКО – это многоплодие. Так как для увеличения шансов на наступление беременности на перенос отбирают 1-2 эмбриона, то увеличивается риск многоплодной беременности. Решение о количестве переносимых эмбрионов принимается врачом и эмбриологом на основании данных о здоровье пациента и качестве полученных эмбрионов, чтобы беременность была максимально безопасной для женщины и ребенка.
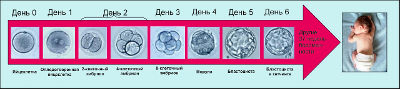
Формирование
В момент оплодотворения сперматозоидом яйцеклетка превращается в зиготу. Оплодотворения могут проводить в пробирке, либо при помощи вспомогательных методов ИКСИ и ПИКСИ.
В течение первых 24 часов зигота пытается делиться и в конце концов она раздваивается и образуются бластомеры. Уже на этом этапе врач может выбрать качественные эмбрионы, которые не отстают в развитии. Если зигота делится слишком медленно, то это является признаком нарушения.
Эмбрион продолжает активно дробиться, пока не образуется 8 бластомер. На этом этапе могут сформироваться однояйцевые близнецы. Как только бластомеры перестают дробиться, эмбрион превращает в морулу. Следующим этапом внутри эмбриона образуется полость и эмбрион продолжает дробиться, он превращается в бластоцисту из 16 и более клеток.
На этапе бластоцисты зародышу необходимо прикрепиться в полости матки, чтобы начать питаться от организма матери и продолжить расти. Такое состояние наступает на 5 день после оплодотворения.
Классификация пятидневных эмбрионов или бластоцист
Качество эмбрионов на 5 день оценивается по трем критериям:
- размеру бластоцисты (цифровое обозначение) – стадия экспансии;
- качеству внутриклеточной массы (первое буквенное обозначение);
- качеству трофобласта или трофоэктодермы – тонкого слоя клеток, из которых образуются внезаредышевые органы (второе буквенное обозначение).
На 4 сутки у морулы инициируется процесс компактизации, а ближе к концу 4 суток начинается процесс кавитации. Это означает, что межклеточные связи становятся более прочными, а внутри появляется полость. Вскоре клетки разделятся на внутриклеточную массу (ВКМ) и трофоэктодерму. На 5 сутки внешне ВМК выглядит в виде островка у наружной оболочки. А трофоэктодерма – окружает образованную полость. Из нее формируются плодные оболочки, внезародышевые органы, она ответственна за имплантацию.
| Стадия экспансии | Характеристика |
| 1 | Ранняя бластоциста – полость занимает около 50% объема |
| 2 | Средняя — полость занимает более половины объема, но по отношению к внутриклеточной массе не намного ее превышает |
| 3 | Экспандированная – полость занимает большую часть бластоцисты, при этом ее объем в 2 и более раза превышает объем делящегося эмбриона. Зона пеллюцида (блестящая оболочка) истончена. |
| 4 | Бластоциста с начавшимся хетчингом (выклевом из белковой оболочки) |
| 5 | Блатоциста, в хетчинге после ПГД |
| 6 | Бластоциста с завершившимся хетчингом |
День пятый
На пятый день развития эмбрион достигает стадии, которая называется бластоциста. Это значит, что полость внутри эмбриона уже достигла 50% от его общего объема.
В отличие от предыдущих стадий развития, бластоциста состоит из разных клеток:
- Трофобласт. Находится снаружи. Эта часть эмбриона отвечает за его внедрение (имплантацию) в слизистую оболочку матки. Из него будет развиваться плацента и прочие внезародышевые оболочки.
- Эмбриобласт. Находится внутри. Из этих клеток в дальнейшем сформируются органы и ткани плода.
Именно на этой стадии в большинстве случаев врачи пересаживают эмбрион в матку женщины. Также их можно замораживать. Это делают, чтобы сохранить «лишние» эмбрионы на следующий цикл.
Весь эмбрион окружен блестящей оболочкой. После переноса эта оболочка разрывается. Бластоциста выходит наружу и встраивается в стенку матки. Этот процесс называется hatching, что означает «вылупление».
Некоторым супружеским парам проводят преимплантационную диагностику для раннего выявления хромосомных и генетических мутаций. В таком случае ПГД делают именно на данном этапе, когда часть клеток начинает выступать за внешнюю оболочку.
На данном этапе развития критериями качества эмбриона являются:
- размер внутренней полости;
- степень проникновения эмбриона за оболочку;
- количество и плотность клеток.
Размер внутренней полости оценивается цифрами, два других критерия – буквами.
Исходя из размеров, выделяют шесть степеней зрелости бластоцисты:
- 1 – полость внутри эмбриона менее 50% (ранняя бластоциста);
- 2 – полость внутри эмбриона более 50% от его объема;
- 3 – полость занимает весь объем эмбриона;
- 4 – полость увеличивается, а оболочка эмбриона становится тоньше (расширенная бластоциста);
- 5 – трофэктодерма (наружный слой бластоцисты) проникает сквозь блестящую оболочку;
- 6 – бластоциста «вылупляется» и покидает оболочку.
Клетки качественного эмбриона должны быть сгруппированными. Представьте себе теннисные мячики, которые упакованы внутри футбольного мяча. Чем их больше, и чем плотнее расположены, тем лучше эмбрион.
Данный параметр отражается буквами:
- А – плотно упакованный «футбольный мяч» с большим количеством клеток;
- В – среднее количество клеток внутри бластоцисты;
- С – малое количество клеток.
Оценивается также трофэктодермальный слой. Продолжая аналогию, можно сравнить его с кожей, из которой пошит футбольный мяч. Чем меньше сегментов (клеток), и чем плотнее они расположены, тем лучше.
Данный параметр тоже оценивается буквами латинского алфавита:
- А – много клеток;
- В – среднее количество клеток;
- С – мало клеток.
Соответственно, общая характеристика эмбриона отображается цифрой и двумя буквами. Например, запись 4АА означает, что эмбрион находится на стадии расширенной бластоцисты, внутри содержится много клеток, и снаружи его трофэктодерма тоже представлена большим количеством клеток.
Процесс развития эмбриона очень сложен. Процедура ЭКО считается удачно проведенной, если хотя бы 40% из них на пятый день развития достигли стадии бластоцисты хорошего качества.
Один или два эмбриона переносятся в матку. Остальные можно заморозить. Если текущий протокол ЭКО не завершится беременностью, их можно будет использовать в следующем цикле. В клинике ЭКО при заморозке используется метод витрификации, то есть сверхбыстрого замораживания, что позволяет защитить эмбрионы от повреждения кристаллами льда.
Влияет ли возраст женщины на качество яйцеклеток?
Яйцеклетки закладываются в яичниках девочки еще до ее рождения, потом на протяжении жизни новые не образуются, а лишь созревают в фолликулах в соответствии с женским репродуктивным циклом.
Добиться улучшения качества репродуктивных клеток непросто, нужно сочетание медицинских методов и соблюдения ЗОЖ с ранних лет.
Молодые женщины обладают яйцеклетками достаточно хорошего качества для зачатия и рождения детей. Но возраст влияет на репродуктивный потенциал отрицательно, после 35 лет половые клетки могут постепенно утрачивать морфологические признаки зрелости, необходимые для формирования полноценного плода.
При процедуре ЭКО до взятия яйцеклеток с помощью пункции проводится стимулирующая гормональная терапия, нацеленная на ускоренное созревание яйцеклеток и позволяющая улучшить их показатели.
День четвертый
Если бы развитие эмбриона происходило в естественных условиях, он попал бы в полость матки на четвертый день после оплодотворения. До этого времени он находится в маточной трубе.
На четвертый день зародыш состоит из 10-16 бластомеров. Он становится более компактным – занимает небольшой объем относительно количества клеток. Его поверхность выглядит более гладкой, чем на третий день.
Морула – так называется стадия развития эмбриона на данном этапе. В переводе это означает «тутовая ягода». Так эмбриологи назвали его именно за внешнее сходство с этой ягодой.
Заканчивается данная стадия кавитацией. Так называется процесс образования полости внутри эмбриона.
Как улучшить шансы на успешное проведение ЭКО?
При отборе яйцеклеток для оплодотворения использовать имеющие максимальные оценки качества, а эмбрионы для подсадки в матку — те, у которых наивысшие буквенные показатели. Ориентироваться в них поможет приведенная информация данного сайта.
Скрининг приемлемости яйцеклеток позволяет провести отбраковку не надлежащего качества и дает право отобрать генетический материал, наиболее подходящий для ЭКО.
Если надлежащие эмбрионы были получены в большем количестве, то «запасные» экземпляры подвергаются криоконсервации («заморозке») в банке спермы, что повышает перспективы при неудачности предыдущих попыток.
Кому нужна криоконсервация эмбрионов?

Данная технология широко используется при наличии у женщины различных аномалий и патологий репродуктивной системы и организма в целом:
- функциональная недостаточность яичников, при которой снижается вероятность выработки ими фертильных яйцеклеток;
- различные патологии яичников, для лечения которых планируется их частичное или полное удаление;
- онкологические заболевания – их лечение методом химической или лучевой терапии часто приводит к ухудшению репродуктивных качеств яйцеклеток.
Проведение процедуры криоконсервации назначается и по немедицинским причинам. Например, этот метод используется при планировании отложенной беременности. Дело в том, что овариальный резерв у женщин ограничен и постоянно истощается из-за ежемесячной овуляции. В результате к 40 годам (в большинстве случаев) женский организм уже не способен вырабатывать фертильные яйцеклетки, что делает естественное зачатие невозможным или сильно затрудненным. В то же время многие женщины в наиболее продуктивный с точки зрения репродуктологии период своей жизни (с 18 до 35 лет) предпочитают строить личную жизнь и карьеру, откладывая беременность на потом. Чтобы у них была возможность стать счастливой матерью в зрелом возрасте, у них заранее извлекаются яйцеклетки, оплодотворяются спермой супруга или донора, после чего полученные зародыши криоконсервируются и дожидаются времени, когда будущая мама решит завести ребенка.
Замораживание эмбрионов широко используется и при экстракорпоральном оплодотворении. Стандартный протокол ЭКО предусматривает стимуляцию яичников женщины для получения большого количества ооцитов за 1 менструальный цикл. Это делается для того, чтобы использовать биоматериал при повторных попытках оплодотворения, если первая оказалась неудачной. Также женщина может воспользоваться этим способом при планировании повторных беременностей с помощью ЭКО. При этом ей уже не нужно будет проходить еще раз нелегкую процедуру стимуляции яичников, так как у нее имеется в запасе достаточное количество здоровых криоконсервированных эмбрионов.
Также этот метод используется и супружеским парам, в которых мужчина имеет репродуктивные патологии или планирует проведение курса лечения от онкологических заболеваний. В этом случае его заранее полученная сперма оплодотворяет половые клетки супруги, а полученные эмбрионы отправляются на хранение до тех пор, пока женщина не решит забеременеть.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Обследования перед ЭКО
Перед проведением экстракорпорального оплодотворения обоим родителям назначается комплекс диагностических процедур, целью которых является:
- Определение причины бесплодия у одного или обоих родителей;
- Выявление возможных заболеваний, способных негативно сказаться на эффективности ЭКО или нанести ущерб матери и ее будущему ребенку;
- Оценка вероятности наступления беременности естественным образом и при экстракорпоральном оплодотворении;
- Оценка совместимости генетического материала обоих родителей для исключения резус-конфликта;
- Выбор наиболее эффективного протокола ЭКО, дополнительных репродуктивных технологий для повышения шанса наступления беременности.
Стандартный комплекс диагностики для женщин перед ЭКО включает следующие процедуры:
Анализы крови – клинический, биохимический (на белок, холестерин, мочевину, креатинин и т. д.), гормональный (АМГ, ФСГ, ЛГ и другие), на инфекции (ВИЧ, гепатиты В и С, сифилис, TORCH-комплекс), на резус-фактор и группу крови;
Мазки из цервикального канала и влагалища – микроскопическое исследование, посев на мико- и уреплазму, цитологическое исследование соскоба с шейки матки, исследование на ДНК хламидии, цитомегаловируса, герпесвируса;
Функциональные обследования – флюорография, электрокардиограмма, ультразвуковое исследование щитовидной и паращитовидной желез, органов малого таза, груди, маммография (для женщин старше 35 лет).
Будущий отец также должен пройти стандартный цикл диагностических обследований, включающий:
- Анализы крови – на группу крови и резус-фактор, госпитальный комплекс инфекций (ВИЧ, сифилис, гепатиты В и С);
- Спермограмму – исследование спермы на выявление количества и качества сперматозоидов, их морфологического строения, подвижности и т. д.;
- MAP-тест – исследование спермы на содержание антиспермальных антител, являющихся признаком аутоиммунного бесплодия у мужчин;
- Мазки из уретрального канала – на определение ДНК хламидии, цитомегаловируса, герпесвирусов, для микроскопического исследования отделяемого уретры, посев на мико- и уреплазму.
По результатам обследований врач (гинеколог или андролог) составляет заключение, в котором определяет причину бесплодия, наличие возможных заболеваний у родителей, шанс на успешное наступление беременности. При необходимости он может назначить прохождение дополнительных диагностических процедур для уточнения диагноза.
Стереотипы о детях, рожденных с помощью ЭКО
ЭКО и кесарево сечение
– Существует мнение, что ребенка, зачатого с помощью ЭКО, можно родить только путем кесарево. Так ли это?
– После проведения процедуры ЭКО, женщина может родить естественным путем. Лишь в тех случаях, когда беременность долго не наступала и трудно вынашивалась, то в целях перестраховки проводится плановое кесарево сечение. А если врач уверен, что женщина может родить сама, то его задача убедить ее в этом, поскольку рубец после операции на матке может помешать выносить следующую беременность.
ЭКО и аутизм
– Правда ли, что у детей, рожденных с помощью ЭКО, чаще встречается диагноз аутизм?
– Сама по себе программа ЭКО, которая просто позволяет соединиться клеткам мужчины и женщины, никакого отношения к развитию данного заболевания не имеет. Гораздо большую роль здесь играет здоровье родителей.
До 1980 года данного заболевания вообще не существовало в международной классификации – его относили к определенной степени шизофрении или вовсе считали особенностью характера ребенка. До 90-х годов аутизм встречался у детей с частотой 1 на 5000. По последним данным это 1 случай на 59 – 60 детей. То есть, раньше аутизм в принципе реже диагностировался.
Точные причины появления детей с этим диагнозом до сих пор не выявлены, но считается, что в какой-то степени стечение ряда факторов – генетические нарушения у родителей, изменение окружающей среды, какие-то другие неизученные механизмы. Что касается ЭКО, то при проведении подробных исследований было выявлено, что большинство детей с диагнозом «аутизм» рождались у женщин старше 40 лет. У женщин этого возраста количество генетических мутаций в клетках уже достаточно высоко, следовательно, и рисков для здоровья ребенка выше.
Также многие специалисты констатируют факт, что огромную роль в развитии аутизма у детей играет их преждевременное рождение. То есть дети, которые появились на свет раньше, чем за 10 – 13 недель до установленного срока, на 30% чаще имеют данный диагноз.
ЭКО и синдром Дауна
–Существует такое мнение, что синдром Дауна чаще выявляется именно у детей, рожденных при помощи программы ЭКО?
– Синдром Дауна является спонтанной мутацией, то есть это «поломка» клеток, которая возникает независимо от того, чем болели родители, как женщина чувствовала себя во время беременности
Также не важно, каким путем наступила беременность – естественно или при помощи ЭКО
Более того, программа ЭКО как раз может помочь в решении данной проблемы. Существует определенный способ генетического тестирования, при котором синдром Дауна диагностируется у эмбриона еще до момента его переноса в полость матки. И родители имеют возможность выбрать из всех готовых эмбрионов именно тот, у которого нет никаких патологий, в том числе и генетических.
Передается ли бесплодие по наследству?
– Еще один страшный вопрос о том, что бесплодие передается по наследству, и что дети, рожденные при помощи ЭКО, могут быть бесплодны. Так ли это?
– По наследству может перейти только генетическая патология. Поэтому, если факторы бесплодия у папы или у мамы связаны с генетикой, то есть на генном уровне у мужчины есть нарушения сперматогенеза или у женщины нарушены функции яичников, то это может перейти по наследству. Никакие другие факторы бесплодия по наследству не передаются.
Выбор пола ребенка при ЭКО
– Можно ли при ЭКО выбрать пол ребенка?
– Ели пара проводит генетическое тестирование эмбриона, то она получает его генетический паспорт. В первую очередь, данное исследование проводится с целью выявления у эмбриона хромосомных аномалий, то есть стоит задача исключить генетические патологии. Но, поскольку анализ проводится по всем хромосомам, в том числе и по половым, то в этом паспорте эмбриона будет дана информация о поле будущего ребенка. Отдельного анализа с целью выявления именно пола ребенка не проводят – эту информацию можно получить только при проведении общего генетического тестирования.
Где содержится информация о детях, рожденных с помощью ЭКО?
– Получается, что существует некое информационное поле, которое следит за детьми, рожденными при помощи ЭКО? Что это за организация и можно ли туда обратиться для получения некой независимой информации?
– В России нет такого единого реестра, а в Европе и в Америке такие реестры есть, и врачи обязаны подавать туда все данные обо всех детях, рожденных при помощи ЭКО. Это большая база данных о самой процедуре ЭКО, о процессе протекания беременности, о состоянии здоровья детей, рожденных с помощью данной программы. Если изучить эти документы, то можно с уверенностью сказать, что нет разницы между детьми, зачатыми и рожденными естественным образом, и детьми, появившимися на свет благодаря ЭКО.