Дефект межпредсердной перегородки
Содержание:
Принцип работы окклюдера
Впервые операция с помощью окклюдера была произведена в конце 80-х годов прошлого века – это был эксперимент на животных. Окклюдер – это специальное устройство, которое устанавливают через сосудистый доступ, а после установки оно выполняет функцию заплатки. Со временем техника выполнения таких операций совершенствовалась, и сейчас успешно применяется для лечения тысяч пациентов. Уже в 21 веке появилось множество модификаций и разновидностей окклюдеров для разных случаев.
Принцип работы устройства следующий: конструкция, раскрывающаяся подобно зонтику, заводится в нужное место через сосуд. После установки заплатки никаких других манипуляций не требуется. Окклюдер производят из сплавов металлов, давно применяемых в медицине – из никеля и титана, покрытых сверху специальным биосовместимым волокном. Материалы протестированы множество раз, они не вызывают аллергии. Устройство сконструировано таким образом, что центровка в отверстии перегородки происходит самостоятельно – задача врача довести окклюдер по сосудам до нужного места. Модель устройства подбирается в зависимости от конкретного дефекта – существуют разные модификации для лечения разных пороков сердца.
Доставка к сердцу производится с помощью катетера, который заводят в крупный сосуд – артерию или вену бедра. Размер окклюдера не больше 2,5 мм в диаметре, поэтому он спокойно проходит по сосудистому руслу. Устройство раскрывается только после установки в соответствующее положение рядом с дефектом перегородки.
Причины ВПС
Обследование новорожденного
Также необходимо уделять внимание потенциально тератогенным факторам внешней среды: различные внутриутробные инфекции (вирусы краснухи, цитомегаловирус, коксаки, инфекционные заболевания у матери в первом триместре), лекарственные препараты (витамин А, противоэпилептические средства, сульфазалазин, триметоприм), постоянный контакт с токсичными веществами (краски, лаки). Кроме того, нужно помнить, что отрицательное влияние на внутриутробное развитие оказывают как материнские факторы: предшествующие данной беременности репродуктивные проблемы, наличие сахарного диабета, фенилкетонурии, алкоголизма, курение, возраст, но также, и факторы со стороны отца – возраст, употребление наркотических средств (кокаин, марихуана).. Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Виды врожденных пороков сердца
-
Дефект межпредсердной перегородки (ДМПП) или открытое овальное окно – диагностируется при выявлении одного либо нескольких отверстий в межпредсердной перегородке. Один из часто встречающихся врожденных пороков сердца. В зависимости от расположения дефекта, его величины, силы тока крови определяются более или менее выраженные клинические признаки. Часто ДМПП сочетается с другими аномалиями сердца и определяться при синдроме Дауна.
-
Дефект межжелудочковой перегородки (ДМЖП) – диагностируется при недоразвитии межжелудочковой перегородки на различных уровнях с формированием патологического сообщения между левым и правым желудочками. Может встречаться как изолированно, так и вместе с другими аномалиями развития. При малом дефекте – чаще нет выраженного отставания в физическом развитии. ДМЖП опасен тем, что может приводить к развитию легочной гипертензии, и потому, должен своевременно корректироваться оперативным путем.
-
Коартация аорты – сегментарное сужение просвета аорты с нарушением нормального кровотока из левого желудочка в большой круг кровообращения. Выявляется до 8% всех случаев ВПС, чаще у мальчиков, нередко сочетается с другими аномалиями.
-
Открытый артериальный проток – диагностируется при не заращении Баталлова протока, определяемого у новорожденных и зарастающего в последующем. В результате, происходит частичный сброс артериальной кровь из аорты в легочную артерию. При данном ВПС чаще не бывает тяжелых клинических проявлений, однако, патология требует хирургической коррекции, поскольку сопряжена с высоким риском внезапной сердечной смерти.
-
Атрезия легочной артерии – диагностируется недоразвитие (полное либо частичное) створок клапана легочной артерии с развитием обратного заброса крови из легочной артерии в полость правого желудочка. В последующем приводит к недостаточному кровоснабжению легких.
-
Стеноз клапана легочной артерии – аномалия, при которой диагностируют сужение отверстия клапана легочной артерии. В результате патологии, чаще всего, створок клапана, нарушается нормальный кровоток из правого желудочка в легочный ствол.
-
Тетрада Фалло – сложный сочетанный ВПС. Объединяет дефект межжелудочковой перегородки, стеноз легочной артерии, гипертрофию правого желудочка, декстрапозицию аорты. При данной патологии происходит смешение артериальной и венозной крови.
-
Транспозиция магистральных сосудов – также сложный ВПС. При данной патологии аорта отходит от правого желудочка и несет венозную кровь, а легочный ствол отходит от левого желудочка и несет артериальную кровь, соответственно. Парок протекает тяжело, сопряжен с высокой летальностью новорожденных.
-
Декстрокардия – аномалия внутриутробного развития, арактеризующаяся правосторонним размещением сердца. Зачастую, наблюдается «зеркальное» расположениее других непарных внутренних органов.
-
Аномалия Эбштейна – редко встречающийся врожденный порок сердца, диагностируется при изменении месторасположения створок трехстворчатого клапана. В норме — от предсердно-желудочкового фиброзного кольца, при аномалии — от стенок правого желудочка. Правый желудочек имеет меньшие размеры, а правое предсердие удлинено, вплоть до аномальных клапанов.
Лечение
Отверстия диаметром 4 – 5 мм имеют высокие шансы закрыться самостоятельно. Подходы к терапии открытого овального окна индивидуальны, зависят не только от размеров дефекта, но и от наличия повышения давления в легочном стволе, степени гиперплазии миокарда, риска развития осложнений.
Детям с отсутствием клинических проявлений и стабильными размерами дефекта медикаментозная терапия не показана.
Что может случиться с овальным окном при жизни:
- закрытие;
- сохранение постоянных размеров;
- расширение дефекта по мере взросления.
Некоторые родители дают ребенку витаминные комплексы и биологически активные добавки, прибегают к лечению травами, но эффективность такой терапии не доказана.
Показания к хирургической коррекции сообщения между предсердиями:
- признаки перегрузки правого предсердия и желудочка;
- возникновение сердечной недостаточности;
- наличие осложнений.
Осуществляется транскатетерное закрытие отверстия в межпредсердной перегородке. К сердцу человека через крупные сосуды с помощью катетера проводится окклюдер (см. фото ниже), который играет роль заплатки. Манипуляция выполняется под контролем рентгена и УЗИ.
С профилактической целью операция не показана даже людям определенных профессий, хотя имеющиеся данные медицинской литературы подтверждают, что выполнение транскатетерной окклюзии может способствовать предотвращению кессонной болезни у дайверов.
Стоит упомянуть возможные неблагоприятные последствия вмешательства:
- эмболизация окклюдером;
- инфекционные осложнения;
- эрозии аорты либо перикарда;
- фибрилляция предсердий;
- тромбоз окклюдера;
- возникновение нового дефекта МПП.
К поздним осложнениям транскатетерной процедуры специалисты относят возникновение резидуального шунта (остаточного сброса крови в левое предсердие) и формирование на окклюдере тромба. Следует тщательно обсудить с врачом все «за» и «против» оперативного устранения дефекта. Проведение закрытия овального окна значительно улучшило состояние пациентов с мигренью, platypnea-orthodeoxia синдромом, способствовало предотвращению повторных ишемических инсультов у взрослых. При этом детские кардиологи не рекомендуют проводить хирургическое устранение дефекта МПП у грудничков, считая оптимальным для радикальной коррекции возраст от 2 до 5 лет.
Аортальный стеноз
Что такое аортальный стеноз?
Аортальный стеноз — это сужение аорты, самого крупного сосуда в нашем организме, который выполняет функцию транспортных путей и несет насыщенную кислородом кровь от сердца ко всем нашим органам и тканям.
Это сужение может встречаться на разных уровнях, и в зависимости от места сужения, различают следующие виды аортального стеноза: клапанный (сужение клапана аорты), надклапанный (собственно самой аорты), подклапанный (сужение, обусловленное чрезмерным разрастанием мышц левого желудочка, препятствующее выходу крови в аорту).
Наиболее часто встречается клапанный стеноз аорты (Рис 1). В норме аортальный клапан позволяет насыщенной кислородом (артериальной) крови свободно поступать из левого желудочка (насос) в аорту, которая несет кровь ко всем органам и тканям нашего организма. Клапан аорты состоит из трех створок. Когда левый желудочек сокращается, створки клапана полностью раскрываются и кровь свободно поступает в аорту; когда левый желудочек расслабляется и наполняется артериальной кровью, притекающей из легких, створки клапана полностью смыкаются и препятствуют обратному току крови из аорты в левый желудочек. При клапанном стенозе створки клапана частично сращены между собой, и их полное открытие становится невозможным.
Естественное течение порока. Или к чему приводит аортальный стеноз?
Аортальный стеноз заставляет левый желудочек работать в режиме сверх усилий, чтобы притолкнуть кровь через сужение в аорту. Постепенно левый желудочек устает работать в таком режиме, что приводит к растяжению его стенки, увеличению полости и развитию сердечной недостаточности.
Клинические проявления аортального стеноза зависят от выраженности сужения. Так, у некоторых новорожденных с очень выраженным (критическим) стенозом, у которых еще до их рождения сердце работало против большого сопротивления, симптоматика явно выраженная. У таких детей частое дыхание и большая частота сердечных сокращений, вялость, отказ от пищи. В самых тяжелых случаях эти пациенты могут нуждаться в искусственной вентиляции легких и лечении в отделении реанимации. Им показано немедленное эндоваскулярное или оперативное лечение. Невыраженные стенозы могут не проявляться. Такие пациенты не нуждаются в лечении. Чаще всего им рекомендуют плановое наблюдение кардиолога и периодическое УЗИ сердца, которое поможет отследить прогрессирование сужения.
Лечение аортального стеноза.
|
Рис 2 – Баллоны для дилятации. Вверху в сложенном состоянии, внизу – в раздутом. |
Выбор операции зависит от места сужения. Так эндоваскулярному лечению подлежат только клапанные аортальные стенозы. Лечение клапанного аортального стеноза начинается в рентген-операционной. Такая операция называется баллонной аортальной вальвулопластикой. Через бедренную артерию в аорту под контролем рентгена вводится тонкая трубочка (катетер), через которую вводится контрастное вещество (Видео 1). Данная манипуляция позволяет определить место и степени сужения. Затем в аорту заводят катетер, на конце которого находится баллон в сложенном состоянии (Рис 2). Когда баллон достигает места сужения, его раздувают, разделяя при этом сращенные между собой створки клапана (Видео 2). Баллон сдувают, а катетер извлекают из тела пациента. С помощью другого катетера проводят измерение давления в левом желудочке и аорте и оценку эффективности процедуры. Длится данная процедура в среднем около одного часа. На теле пациента после такой операции остается только след от прокола бедренной артерии.
Реабилитация после процедуры.
Как правило, пациентов выписывают на следующий день после процедуры. Если стеноз был критическим, ребенок задерживается в клинике дольше. На месте введения катетера в сосуд еще некоторое время должна оставаться стерильная повязка. В течение шести месяцев после процедуры необходимо воздержаться от плановой вакцинации.
|
Видео 1 – Видео из операционной. Контрастное вещество вводиться через диагностический катетер в корень аорты. |
|
Видео 2 – Видео из операционной. Баллон-катетер раздувает зауженный клапан. |
Лечебные мероприятия
Не всегда наличие незаращенного отверствия требует лечения. Если порок обнаружен во время профилактического осмотра, размеры отверстия не превышают 1-3 мм, можно обойтись без лечебных мероприятий. На определение тактики лечения влияет также наличие или отсутствие клинической симптоматики.
Если состояние пациента в пределах нормы и никаких патологических симптомов не выявлено, лечение не показано. Однако терапия должна проводиться в тех случаях, когда дефект вызывает дискомфорт и сопровождается патологическими признаками.
Основной метод лечения – оперативное вмешательство. Закрыть дефект и нормализовать гемодинамику при помощи медикаментозных средств невозможно. Экстренная операция не показана, хирургическое вмешательство проводится в плановом порядке.

Лечение патологии
Перед проведением операции необходимо пройти полное обследование, включающее не только общеклинические методы, но и зондирование сердце, коагулограмму, мониторинг АД. Результаты анализов определяют тактику лечения.
Операция малоинвазивная, разрез кожи и подкожной клетчатки не производится. В бедренную вену вводят проводник со специальным приспособлением, который заводят в правое предсердие. Процедуру проводят под эхокардиографическим контролем. Попав в предсердие, проводят раскрытие окклюдера. Затем окклюдер фиксируют, и дефект закрывается.
Дополнительная терапия проводится при помощи медикаментозных средств. Медикаментозное лечение не устраняет дефект и не влияет на гемодинамику, однако позволяет снизить риск развития определенных осложнений.
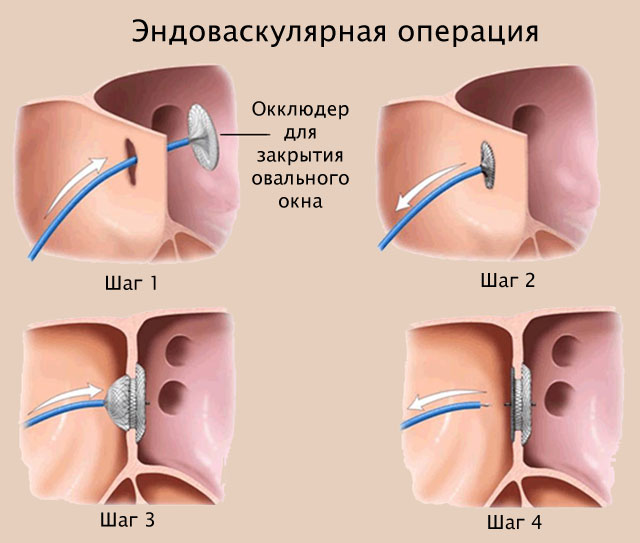
Эндоваскулярная операция по закрытию ОО в сердце
При высоком риске развития тромботических осложнений назначается антикоагулянтная терапия. Она показана при варикозной болезни, тромбофилии, наличии тромбофлебита. В остром периоде применяются прямые антикоагулянты (Гепарин, Фраксипарин).
В дальнейшем необходимо переходить на непрямые (Варфарин). Существуют также пероральные антикоагулянты (Апиксабан), их применение гораздо удобнее и безопаснее, однако препараты назначаются редко в связи с высокой стоимостью.
Лечение медикаментозными препаратами показано для профилактики инфекционного эндокардита. Перед хирургическим вмешательством, а также другими менее инвазивными процедурами (например, экстракция зуба) необходимо применять антибактериальные препараты.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент — это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками — покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
Возможные осложнения
Большинство родителей и педиатров справедливо считают, что наличие открытого овального окна здоровью ребенка не угрожает. Такому мнению способствует утверждение популярного детского врача – Евгения Олеговича Комаровского: данное состояние – не порок развития сердца. Действительно, при малых размерах отверстия человек может заниматься спортом, работать и учиться, а юноши даже подлежат призыву для прохождения армейской службы.
Но в определенных условиях открытое овальное окно может стать причиной следующих неблагоприятных состояний у взрослых:
- Парадоксальная венозная эмболия – попадание микротромба, пузырька жира или воздуха из системы вен в левое предсердие, а затем проникновение его в большой круг кровообращения. Такое состояние способно спровоцировать транзиторную ишемическую атаку или инсульт.
- Мигрень при открытом овальном окне часто протекает с аурой. Возникает она обычно у женщин старшего возраста при сбросе крови справа налево.
- Platypnea-orthodeoxia – синдром, который характеризуется одышкой, возникающей в стоячем положении и утихающей в лежачем. Обычно наблюдается при сочетании открытого овального отверстия с деформацией МПП.
- Синдром обструктивного апноэ во сне.
У некоторых людей с открытым овальным окном после мигрени либо ишемической атаки развивается транзиторная глобальная амнезия – синдром расстройства памяти и неспособности воспринимать новую информацию.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент — это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками — покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
Какие болезни мы лечим?
Мы специализируемся на эндоваскулярном лечении врожденных и структурных пороков сердца, как у детей, так и у взрослых. Мы закрываем боталловы протоки окклюдерами и спиралями, имплантируем окклюдеры в дефекты перегородок, стентируем аорту и другие сосуды, устраняем сужения клапанов и сосудов с помощью баллонов и проводим множество других эндоваскулярных операций.
Заболевания, которые мы лечим
-
Открытый артериальный проток -
Дефект межпредсердной перегородки -
Дефект межжелудочковой перегородки -
Стеноз легочной артерии -
Аневризма аорты -
Аортальный стеноз -
Коарктация аорты -
Коронарография и стентирование -
Открытое овальное окно -
Закрытие ушка левого предсердия при мерцательной аритмии -
Другие